¿Que es un Parenquima Pulmonar?
Las enfermedades pulmonares parenquimatosas son trastornos que afectan el intersticio pulmonar. La forma más precisa de determinar si una enfermedad pulmonar afecta a esta parte del pulmón es con una biopsia quirúrgica.
El término «enfermedades pulmonares intersticiales» ha sido sustituido por el término «enfermedades pulmonares parenquimatosas difusas» que significa que las enfermedades parecen afectar las áreas del pulmón alrededor de los sacos de aire en la radiografía de tórax y tomografías computarizadas de tórax, aunque, en realidad, algunos de ellos podrían afectar a otras áreas del pulmón cuando se realiza una biopsia de pulmón.
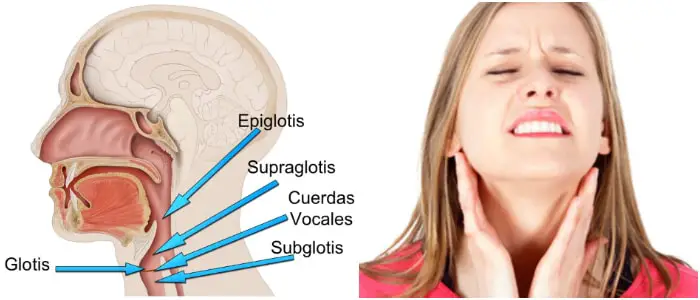
Todas las enfermedades pulmonares intersticiales afectan el intersticio, una parte de la estructura anatómica de los pulmones.
El intersticio es una red de tejido con forma de encaje que se extiende por ambos pulmones. El intersticio proporciona soporte a los sacos de aire microscópicos de los pulmones (alvéolos).
Pequeños vasos sanguíneos viajan a través del intersticio, lo que permite el intercambio de gases entre la sangre y el aire en los pulmones. Normalmente, el intersticio es tan delgado que no se puede ver en las radiografías de tórax ni en las tomografías computarizadas.
Hay cientos de diferentes tipos de enfermedades pulmonares parenquimatosas difusas y el número está aumentando rápidamente a medida que nuestra capacidad de analizar estas enfermedades sigue mejorando.
En general, se puede presentar por una de las siguientes causas:
- Infección
- Exposición del medio ambiente
- Malignidad
- La exposición ocupacional
- Enfermedad vascular del colágeno (una enfermedad inflamatoria del cuerpo, incluyendo los pulmones)
- Drogas
- Idiopática (causa desconocida)
Tipos de parenquima pulmonar
Todas las formas de parenquima pulmonar causan engrosamiento del intersticio. El engrosamiento puede deberse a inflamación, cicatrización o líquido extra (edema). Algunas formas de parenquima pulmonar son de corta duración; otros son crónicos e irreversibles.
Algunos de los tipos de parenquima pulmonar incluyen:
Neumonía intersticial: bacterias, virus u hongos pueden infectar el intersticio del pulmón. Una bacteria llamada neumonía por Mycoplasma es la causa más común.
Fibrosis pulmonar idiopática: forma crónica y progresiva de fibrosis (cicatrización) del intersticio. Su causa es desconocida.
Neumonitis intersticial inespecífica: parenquima pulmonar que a menudo se presenta con afecciones autoinmunes (como artritis reumatoide o esclerodermia).
Neumonitis por hipersensibilidad: parenquima pulmonar causada por la inhalación continua de polvo, moho u otros irritantes.
Neumonía organizada criptogénica: una parenquima pulmonar similar a la neumonía pero sin una infección presente. La neumonía organizada criptogénica también se llama bronquiolitis obliterante con neumonía organizada (BOOP).
Neumonitis intersticial aguda: una parenquima pulmonar repentina y grave que a menudo requiere soporte vital.
Neumonitis intersticial descamativa: una parenquima pulmonar causada parcialmente por el tabaquismo.
Sarcoidosis: una afección que causa parenquima pulmonar junto con ganglios linfáticos inflamados y, a veces afectación del corazón, la piel, los nervios o los ojos.
Asbestosis: parenquima pulmonar causada por la exposición al amianto.
Síntomas de la parenquima pulmonar
El síntoma más común de todas las formas de parenquima pulmonar es la dificultad para respirar. Casi todas las personas con parenquima pulmonar experimentarán disnea, que puede empeorar con el tiempo.
Otros síntomas de parenquima pulmonar incluyen:
- Tos, que generalmente es seca.
- Pérdida de peso, con mayor frecuencia en personas con neumonía organizada criptogénica o BOOP.
En la mayoría de las formas de parenquima pulmonar, la dificultad para respirar se desarrolla lentamente (durante meses). En las neumonías intersticiales o la neumonitis intersticial aguda, los síntomas aparecen más rápidamente (en horas o días).
Los síntomas más comunes asociados con las enfermedades difusas del parénquima pulmonar son dificultad para respirar y tos. Otros síntomas pueden incluir fiebre, artritis, pérdida de peso y erupciones cutáneas. Ocasionalmente, un paciente con una enfermedad pulmonar parenquimatosa difusa no tendrá síntomas y la enfermedad se detectará de manera incidental en una radiografía de tórax o una tomografía computarizada.
Causas
Se sabe que las bacterias, los virus y los hongos causan neumonías intersticiales. Las exposiciones regulares a los irritantes inhalados en el trabajo o durante los pasatiempos también pueden causar alguna parenquima pulmonar.
Estos irritantes incluyen:
- Amianto.
- Polvo de sílice.
- Talco.
- Polvo de carbón, o varios otros polvos metálicos del trabajo en la minería.
- Polvo de grano de la agricultura.
- Proteínas de aves (como aves exóticas, pollos o palomas).
Los medicamentos como la nitrofurantoína, la amiodarona, la bleomicina y muchos otros raramente pueden causar parenquima pulmonar.
En total, estos factores causan un pequeño porcentaje de parenquima pulmonar. La causa de la mayoría de las enfermedades pulmonares intersticiales es desconocida.
Diagnóstico
Las personas con parenquima pulmonar por lo general acuden al médico debido a la falta de aliento o la tos. Las pruebas de imágenes de los pulmones generalmente se realizan para identificar el problema.
Radiografía de tórax: una simple radiografía de tórax es la primera prueba en la evaluación de la mayoría de las personas con problemas respiratorios. Las radiografías de tórax en personas con parenquima pulmonar pueden mostrar líneas finas en los pulmones.
Tomografía computarizada (TAC): un escáner CT toma múltiples radiografías del tórax y una computadora crea imágenes detalladas de los pulmones y las estructuras circundantes. La parenquima pulmonar generalmente se puede ver en una tomografía computarizada.
Tomografía computarizada de alta resolución: si hay sospechas de parenquima pulmonar, el uso de ciertos ajustes del escáner CT puede mejorar las imágenes del intersticio. Esto aumenta la capacidad del escáner de TC para detectar la parenquima pulmonar.
Prueba de función pulmonar: una persona se sienta en una cabina de plástico sellada y respira a través de un tubo.
Las personas con parenquima pulmonar pueden tener una capacidad pulmonar reducida. También pueden tener una menor capacidad para transferir oxígeno de sus pulmones a la sangre.
Biopsia pulmonar: a menudo, la única forma de determinar qué tipo de parenquima pulmonar tiene una persona es obtener tejido pulmonar para examinarlo con un microscopio. Hay varias maneras de recolectar tejido pulmonar, que se llama biopsia pulmonar:
Broncoscopia: se hace avanzar un endoscopio a través de la boca o la nariz hacia las vías respiratorias. Pequeñas herramientas en el endoscopio pueden tomar una muestra de tejido pulmonar.
Cirugía toracoscópica asistida por video (VATS): utilizando herramientas insertadas a través de pequeñas incisiones, un cirujano puede muestrear múltiples áreas del tejido pulmonar.
Biopsia pulmonar abierta (toracotomía): en algunos casos, se necesita cirugía tradicional con una gran incisión en el tórax para obtener una biopsia pulmonar.
¿Quién está en riesgo de sufrir parenquima pulmonar?
Cualquiera puede desarrollar parenquima pulmonar. Hombres y mujeres de cualquier edad pueden verse afectados. La parenquima pulmonar es más común en personas con enfermedades autoinmunes, como el lupus, la artritis reumatoide y la esclerodermia.
Tratamientos
Los tratamientos para la parenquima pulmonar varían según el tipo de parenquima pulmonar y su causa.
Antibióticos: Estos son tratamientos efectivos para la mayoría de las neumonías intersticiales.
La azitromicina y la levofloxacina eliminan las bacterias que causan la mayoría de las neumonías intersticiales. Las neumonías virales generalmente se resuelven por sí mismas.
Las neumonías fúngicas son raras, pero se pueden tratar con medicamentos antimicóticos.
Corticosteroides: en algunas formas de parenquima pulmonar, la inflamación continua en los pulmones causa daño y cicatrización.
Los corticosteroides como la prednisona y la metilprednisolona reducen la actividad del sistema inmune. Esto reduce la cantidad de inflamación en los pulmones y el resto del cuerpo.
Oxígeno inhalado: en personas con niveles bajos de oxígeno en la sangre debido a parenquima pulmonar, el oxígeno inhalado puede mejorar los síntomas.
El uso regular de oxígeno también puede proteger al corazón del daño causado por los bajos niveles de oxígeno.
Trasplante de pulmón: en la parenquima pulmonar avanzada que causa un deterioro severo, un trasplante de pulmón puede ser la mejor opción.
La mayoría de las personas que se someten a un trasplante de pulmón por parenquima pulmonar logran grandes avances en la calidad de vida y su capacidad para hacer ejercicio.
Azatioprina: esta droga también suprime el sistema inmune. Nunca se ha demostrado que mejore la parenquima pulmonar, pero algunos estudios sugieren que podría ser útil.
N-acetilcisteína: este potente antioxidante puede retrasar la disminución de la función pulmonar en algunas formas de parenquima pulmonar. No debe usarse solo.
Otros tratamientos que no se usan con tanta frecuencia para la parenquima pulmonar incluyen:
- Ciclofosfamida.
- Metotrexato.
- Ciclosporina.
- Pirfenidona.
- Nintedanib.
Estos medicamentos suprimen significativamente el sistema inmunitario. Se pueden usar en algunos casos de enfermedad pulmonar intersticial mientras se monitorean los efectos secundarios.
Patología en fumadores
La anormalidad patológica más temprana y constante en las vías respiratorias es el infiltrado inflamatorio celular a través de la pared.
La inflamación puede ser responsable de la limitación leve del flujo de aire. De hecho, se ha sugerido que la inflamación puede conducir a la constricción bronquiolar funcional mediante la liberación de mediadores que pueden actuar directamente sobre el músculo liso bronquiolar.
La cronicidad de la inflamación produciría, a su vez, otros cambios, como la fibrosis de las vías respiratorias, y podría aumentar la masa muscular lisa, ya sea directamente como resultado de la inflamación o indirectamente como resultado del tono muscular crónicamente aumentado.
Estos cambios, al aumentar el grosor de la pared de la vía aérea, promoverían el estrechamiento y la limitación del flujo de aire. La inflamación de las vías respiratorias también puede desempeñar un papel importante en la formación del parenquima pulmonar.
Los estímulos para este infiltrado inflamatorio no se conocen con precisión, pero es posible que la lesión del epitelio de las vías respiratorias, que es la primera estructura encontrada por el humo del cigarrillo, promueva y perpetúe la inflamación en las vías respiratorias.
Las células epiteliales tienen el potencial de iniciar la inflamación de las vías respiratorias mediante el metabolismo del ácido araquidónico. Por ejemplo, un producto de esta vía, el ácido dihidroxieicosatetraenoico es una potente señal para reclutar neutrófilos a las vías respiratorias.
Otro sistema implicado en las respuestas inflamatorias de las vías respiratorias, que posiblemente se desencadena por la pérdida o alteración de la superficie epitelial, es la inflamación neurogénica.
La estimulación de los nervios sensoriales en el epitelio de las vías respiratorias libera taquiquininas, incluida la sustancia P y las neurocininas A y B. Estas taquiquininas causan la quimiotaxis y la adhesión de los neutrófilos, estimulan la liberación de citocinas y provocan la desgranulación de los eosinófilos.
En estudios en animales, la exposición al humo del cigarrillo y otros irritantes promueve la aparición rápida de neutrófilos en las vías respiratorias.
También demostraron que cuando la mucosa de las colas de los aerosoles se lesiona mediante la inhalación de humo de cigarrillo, se forma edema en 30 min y el número de neutrófilos en el epitelio de las vías respiratorias se quintuplicó de los valores de control medidos 6 h después de la lesión.
No es sorprendente que los neutrófilos se encuentren abundantemente en las paredes de las vías respiratorias de los fumadores, y el número de neutrófilos submucosos se correlaciona significativamente con la dosis de humo del cigarrillo.
Sin embargo, al menos en algunos informes, el número de neutrófilos en las paredes de las vías respiratorias no es diferente en fumadores con o sin obstrucción del flujo de aire.
Estos primeros eventos inflamatorios en los fumadores pueden no ser específicos y pueden representar una respuesta inmune innata a la lesión de las vías respiratorias.
Otros irritantes también desencadenarán una reacción inflamatoria en las vías respiratorias. Por ejemplo, informaron que la inhalación de ácido en perros causó anomalías en la función de las vías respiratorias pequeñas que estaban asociadas con una acumulación de neutrófilos en las vías respiratorias no cartilaginosas.
Del mismo modo, la inhalación de NO2 provoca un rápido aumento de la resistencia de las vías respiratorias y la capacidad de respuesta de las vías respiratorias con un influjo de neutrófilos seguido de células mononucleares.
También se han descrito cambios inducidos por SO 2 , que consisten en una marcada infiltración neutrofílica de las vías respiratorias y un aumento de la resistencia.
La inhalación de elastasa de neutrófilos también provoca incrementos en los recuentos de células totales del líquido BAL y se acompaña de daño epitelial, taponamiento de moco e infiltración de neutrófilos y macrófagos en la mucosa bronquial.
La exposición al ozono se ha estudiado extensamente en voluntarios humanos y puede describir los eventos que ocurren en las vías respiratorias después de la exposición repetida a un irritante respiratorio ( p Ej., NO 2 , SO 2,ozono, cigarrillos o gas).
La exposición aguda al ozono conduce a un aumento en el número de células neutrofílicas y mononucleares, aumenta la concentración de proteína total, interleuquina (IL) -6 e IL-8, y reduce los niveles de glutatión en el fluido BAL.
La anormalidad patológica más temprana y constante en las vías respiratorias de los fumadores es el infiltrado inflamatorio celular a través de la pared.
Por lo tanto, el infiltrado inflamatorio «temprano» que se encuentra en las vías respiratorias de los fumadores y se refleja en las pruebas de la función pulmonar, probablemente represente una respuesta inespecífica de las vías respiratorias a la lesión en general.
Sin embargo, una diferencia principal entre el insulto del humo del cigarrillo y los descritos anteriormente puede ser el estímulo inflamatorio crónico producido por la inhalación diaria del humo del cigarrillo.
Parecería, por lo tanto, que la mayoría de los fumadores desarrollaría una inflamación crónica e inespecífica en las vías respiratorias y el parénquima pulmonar, pero, por razones desconocidas, algunos fumadores desarrollan anomalías graves en las vías respiratorias y enfisema, que finalmente se convierten en EPOC clínica.
El resto de los fumadores sin EPOC aún albergará el infiltrado neutrófilo y macrófago inespecífico, pero con vías respiratorias y parénquima pulmonar normales.