La bilirrubina es un tetrapirrol producido por la descomposición normal del hemo. La mayoría de la bilirrubina se produce durante la descomposición de la hemoglobina.
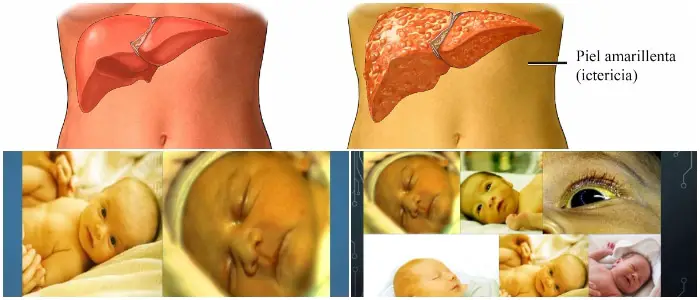
La acumulación de bilirrubina o sus conjugados en los tejidos corporales produce ictericia, que se caracteriza por niveles elevados de bilirrubina en plasma y deposición de pigmentos de bilirrubina amarilla en la piel, escleróticas, membranas mucosas y otros tejidos menos visibles.
Debido a que la bilirrubina es altamente insoluble en agua, debe convertirse en un conjugado soluble antes de su eliminación del cuerpo.
En el hígado, la uridina difosfato (UDP) -glucuronil transferasa convierte la bilirrubina en una mezcla de monoglucurónidos y diglucurónidos, conocida como bilirrubina conjugada, que luego es secretada a la bilis por un transportador dependiente de ATP.
Este proceso es altamente eficiente en condiciones normales, por lo que las concentraciones de bilirrubina no conjugada en plasma se mantienen bajas.
Una gran cantidad de estados patológicos conducen a la acumulación de bilirrubina en el plasma. Las enfermedades que aumentan la tasa de formación de bilirrubina, como la hemólisis, o enfermedades que reducen la tasa de conjugación de bilirrubina, como el síndrome de Gilbert, producen hiperbilirrubinemia no conjugada.
Las enfermedades que reducen la tasa de secreción de bilirrubina conjugada en la bilis o el flujo de bilis al intestino producen una hiperbilirrubinemia mixta o predominantemente conjugada debido al reflujo de los conjugados al plasma.
Los niveles elevados de bilirrubina conjugada generalmente indican enfermedad hepatobiliar.
Los ensayos de laboratorio para bilirrubina típicamente implican su escisión en presencia de ácido sulfanílico diazotizado para generar un azodipirrol coloreado que puede analizarse espectrofotométricamente.
Debido a su solubilidad acuosa limitada, la bilirrubina no conjugada reacciona lentamente en ausencia de un acelerador, como el etanol, mientras que la bilirrubina conjugada reacciona rápidamente.
La bilirrubina total se mide en presencia de un acelerador, mientras que la bilirrubina que reacciona directamente se mide sin un acelerador.
La bilirrubina que reacciona indirectamente se calcula restando la puntuación de bilirrubina que reacciona directamente del puntaje total de bilirrubina.
Aunque la concentración de bilirrubina que reacciona directamente se aproxima a la concentración de bilirrubina conjugada en la mayoría de los casos, los 2 términos no significan lo mismo. Del mismo modo, la bilirrubina indirecta no es lo mismo que la bilirrubina no conjugada.
Los riñones no filtran la bilirrubina no conjugada debido a su unión ávida a la albúmina. Por esta razón, la presencia de bilirrubina en la orina indica la presencia de hiperbilirrubinemia conjugada.
Los valores séricos normales de bilirrubina total son típicamente de 0.2-1 mg/dL (3.4-17.1 μmol/L), de los cuales no más de 0.2 mg/dL (3.4 μmol/L) reaccionan directamente.
Causas
La hiperbilirrubinemia conjugada es el resultado de la secreción reducida de bilirrubina conjugada en la bilis, como ocurre en pacientes con hepatitis, o del flujo alterado de bilis en el intestino, como en pacientes con obstrucción biliar.
La formación de bilis es sensible a diversas lesiones hepáticas, incluidos altos niveles de citoquinas inflamatorias, como puede ocurrir en pacientes con shock séptico. Altos niveles de bilirrubina conjugada pueden elevar secundariamente el nivel de bilirrubina no conjugada.
Aunque el mecanismo de este efecto no está completamente definido, una posible causa es la eliminación hepática reducida de la bilirrubina no conjugada que resulta de la competencia con la bilirrubina conjugada para la captación o la excreción.
En una revisión de la literatura. Seleccionaron 17 estudios que comprendían 1692 neonatos que cumplían sus criterios de selección para la evaluación de las etiologías de la hiperbilirrubinemia conjugada.
La hepatitis neonatal idiopática fue la causa más frecuente en la infancia (26,0%) y extrahepática la atresia biliar (25.89%) y la infección (11.4%) fueron las etiologías más comúnmente especificadas.
Los criterios de selección se observaron como los siguientes:
- Serie de casos prospectivos/retrospectivos o estudio de cohortes con al menos 10 pacientes.
- Bebés consecutivos que presentaron hiperbilirrubinemia conjugada.
- Pacientes que recibieron una evaluación diagnóstica apropiada para la hiperbilirrubinemia conjugada.
- No se excluyeron diagnósticos específicos en la cohorte estudiada.
Epidemiología
Datos de los Estados Unidos
La hiperbilirrubinemia conjugada es una anomalía común entre los pacientes con enfermedades hepáticas o biliares notables. También se puede observar en pacientes con enfermedades sistémicas, como sepsis y shock cardiogénico.
Las frecuencias del hígado y las enfermedades biliares que causan hiperbilirrubinemia conjugada se describen para cada enfermedad específica.
Datos Internacionales
En ciertos países menos desarrollados, las enfermedades parasitarias, como la clonorquiasis y la ascariasis, suelen producir obstrucción biliar. Las enfermedades hemolíticas, como la malaria, pueden predisponer a los pacientes a la obstrucción biliar a través de la formación de cálculos biliares pigmentados.
Diferencias Relacionadas con la Raza, el Sexo y la Edad en la Incidencia
Las diferencias raciales y sexuales reflejan aquellas para los estados de enfermedad específicos que causan hiperbilirrubinemia conjugada.
La distribución por edades de las personas con hiperbilirrubinemia conjugada refleja la distribución por edad de los estados patológicos subyacentes.
Esta varía desde el primer mes de vida, como en los casos de atresia biliar; hasta la mitad de la vida, como en los casos de hepatitis viral o cirrosis biliar primaria; y a la senescencia, como en los casos de cálculos biliares y tumores malignos.
Pronóstico
A diferencia de la bilirrubina no conjugada, la bilirrubina conjugada no se une significativamente al tejido neural y no produce kernicterus u otras formas de toxicidad.
Los dientes verdes y decolorados han sido reportados como una complicación tardía (infancia tardía) de hiperbilirrubinemia conjugada prolongada en recién nacidos de muy bajo peso al nacer.
La morbilidad y la mortalidad asociadas con la hiperbilirrubinemia conjugada resultan del proceso de la enfermedad subyacente.
En ciertos estados de enfermedad, como la hepatitis alcohólica o la cirrosis biliar primaria, los niveles de bilirrubina se correlacionan fuertemente con, pero no contribuyen a, la mortalidad a corto plazo.
Las enzimas hepáticas se controlan con frecuencia durante la hospitalización, y la bilirrubina sérica elevada es un hallazgo frecuente. Esta hiperbilirrubinemia a menudo es causada por un trastorno hepático o hematológico subyacente, pero también puede ser un hallazgo benigno.
El médico debe ser capaz de identificar la causa subyacente cuando sea apropiado. La bilirrubina es un subproducto normal del metabolismo de la hemoglobina.
La bilirrubina no conjugada (indirecta) en plasma se une a la albúmina y es absorbida por los hepatocitos, donde se conjuga con ácido glucurónico.
La bilirrubina conjugada (directa) se secreta en la bilis y se excreta. La hiperbilirrubinemia puede ser causada por afecciones que conducen principalmente a hiperbilirrubinemia no conjugada o principalmente conjugada.
La ictericia, o coloración amarillenta de la piel, esclerótica y membranas mucosas por la bilirrubina, típicamente es clínicamente detectable una vez que la bilirrubina sérica aumenta por encima de 2.5 miligramos/decilitro (mg/dL) y con frecuencia es detectable primero en la conjuntiva o debajo de la lengua.
La hiperbilirrubinemia es solo peligrosa en los recién nacidos, donde puede atravesar la barrera hematoencefálica, depositarse y causar encefalopatía (kernicterus) a niveles de 20-25 mg/dl.
Las condiciones potencialmente mortales que pueden presentarse con hiperbilirrubinemia e ictericia incluyen colangitis aguda, insuficiencia hepática fulminante, hemólisis masiva e hígado graso agudo del embarazo.
Síntomas
La Hiperbilirrubinemia no es una enfermedad como tal, sino más bien un signo visible de un proceso de enfermedad subyacente.
Las personas con Hiperbilirrubinemia tendrán una decoloración amarilla de la piel en diversos grados, y también pueden exhibir coloración amarillenta de las membranas mucosas y del blanco de los ojos.
Sin embargo, dependiendo de la causa subyacente de la Hiperbilirrubinemia, las personas pueden experimentar diferentes síntomas.
Algunas personas pueden tener muy pocos, si es que presentan alguno, síntomas, mientras que otros pueden experimentar síntomas más severos y pronunciados. Las personas con Hiperbilirrubinemia pueden experimentar cualquiera de los siguientes signos y síntomas
- Heces de color pálido.
- Orina de color oscuro.
- Picazón en la piel.
- Náuseas y vómitos.
- Sangrado rectal.
- Diarrea.
- Fiebre y escalofríos.
- Debilidad.
- Pérdida de peso.
- Pérdida de apetito.
- Confusión.
- Dolor abdominal.
- Dolor de cabeza.
- Hinchazón de las pierna.
- Hinchazón y distensión del abdomen debido a la acumulación de líquido.
¿Cuál es el diagnóstico diferencial para este problema?
El diagnóstico diferencial para la hiperbilirrubinemia es bastante amplio e incluye causas hepáticas, causas hematológicas y errores congénitos del metabolismo.
Es importante observar si la hiperbilirrubinemia es una anomalía de laboratorio aislada, o si está asociada con otras enzimas hepáticas o anomalías hematológicas de laboratorio.
En los recién nacidos, la hiperbilirrubinemia aislada con frecuencia se asocia con errores congénitos del metabolismo de la bilirrubina e incluye:
- Ictericia fisiológica (generalmente se resuelve en el día 10).
- Ictericia en la leche materna (se resuelve si se interrumpe la leche materna).
- Síndrome de Gilbert (benigno).
- Síndrome de Dubin Johnson (benigno).
- Síndrome de Crigler-Najjar, tipo I y tipo II. El síndrome de Crigler-Najjar puede causar kernicterus, que debe tratarse.
En los adultos, el diagnóstico diferencial de la hiperbilirrubinemia debe incluir los errores congénitos del metabolismo de la bilirrubina (síndrome de Gilbert, síndrome de Dubin Johnson, síndrome de Rotor y síndrome de Crigler-Najjar) y trastornos adquiridos del metabolismo de la bilirrubina.
La hiperbilirrubinemia no conjugada (indirecta) puede ser causada por la sobreproducción, la captación alterada por el hígado o las anomalías de la conjugación, que incluyen:
- Hemólisis.
- Síndrome de Gilbert.
Las causas intrahepáticas de hiperbilirrubinemia conjugada (directa) incluyen:
- Hepatitis (viral, inducida por el alcohol, autoinmune, inducida por drogas).
- El embarazo.
- Nutrición parenteral total.
- Cirrosis biliar primaria.
- Colestasis inducida por toxinas/fármacos.
- Septicemia.
Las causas extrahepáticas de hiperbilirrubinemia conjugada incluyen:
- Cálculos biliares (colelitiasis/coledocolitiasis), estenosis.
- Malignidad.
- Colangitis esclerosante primaria.
- Infección (colangitis/colecistitis).
- Pancreatitis.
Cada una de estas condiciones individuales se analizará en una revisión por separado.
El síndrome de Gilbert es una afección hereditaria presente en el 5-10% de las poblaciones de Europa occidental que causa una disminución del 70% en la capacidad del hígado para conjugar bilirrubina.
Esto da como resultado episodios intermitentes de hiperbilirrubinemia no conjugada, a menudo precipitada por el ayuno, infección, sobreesfuerzo o medicamentos.
Gilbert’s solo se debe diagnosticar después de excluir la enfermedad hepática o la hemólisis, y típicamente la bilirrubina total es <5mg/dL y conjugada <20% de la fracción total.
Enfoque/Método de Diagnóstico
Hay varios esquemas disponibles para ayudar a determinar la etiología de la hiperbilirrubinemia:
- Clasificación basada en la edad:
- Causas de adultos (con subconjuntos congénitos y adquiridos).
- Causas pediátricas.
- Procesamiento de bilirrubina basado en la conjugación:
- La hiperbilirrubinemia conjugada se observa con bilirrubina directa elevada; bilis se puede ver en el análisis de orina.
- La hiperbilirrubinemia no conjugada se observa con bilirrubina indirecta elevada; la bilis no debe verse en el análisis urinario.
La bilirrubina directa elevada (hiperbilirrubinemia conjugada) puede ser causada por varios factores:
- Colestasis intrahepática.
- Lesión hepatocelular.
- Colestasis extrahepática.
La bilirrubina indirecta elevada (hiperbilirrubinemia no conjugada) puede ser causada por varios factores:
- Aumento de la producción: hemólisis, reabsorción de hematomas.
- Consumo deteriorado: medicamentos, derivaciones portosistémicas, insuficiencia cardíaca.
- Conjugación deteriorada: síndrome de Gilbert, Crigler-Najjar.
- Clasificación basada en el procesamiento de bilirrubina basada en la ubicación:
- Causas prehepáticas: hemólisis, reabsorción de hematoma.
- Causas intrahepáticas: se pueden descomponer en conjugadas y no conjugadas.
- Sin conjugar: síndrome de Gilbert.
- Conjugados: colestasis intrahepática, hepatitis, cirrosis biliar primaria, colangitis esclerosante primaria, síndrome de Dubin-Johnson, síndrome de Rotor.
- Causas poshepáticas: colelitiasis, neoplasia y pancreatitis.
Información Histórica Importante
Los médicos querrán preguntar sobre la edad del paciente, síntomas asociados como fiebre, pérdida de peso o dolor abdominal, antecedentes de ictericia o cirugía abdominal, historial social para determinar cualquier factor de riesgo para la hepatitis (incluido el consumo de alcohol y los factores de riesgo virales).
Uso de medicamentos incluyendo hierbas/suplementos e historial familiar, ya que cada uno de estos puede ayudar a diagnosticar la etiología subyacente de la hiperbilirrubinemia.
Maniobras para Diagnosticar la Causa
El examen físico debe buscar signos de ictericia o hepatopatía subyacente (ascitis, esplenomegalia, araña angiomata, ginecomastia), pero no hay un examen físico patognomónico que sugiera la etiología de la hiperbilirrubinemia.
Pruebas para Diagnosticar la Causa
La hiperbilirrubinemia obviamente será detectada por un nivel elevado de bilirrubina. La bilirrubinemia conjugada se observa con bilirrubina directa elevada; también puede haber bilirrubina en el análisis de orina, ya que la bilirrubina conjugada es soluble en agua.
La bilirrubinemia no conjugada se observa con bilirrubina indirecta elevada; el análisis de orina será negativo para la bilirrubina. En la hiperbilirrubinemia predominantemente no conjugada, la hemólisis debe excluirse con un frotis de sangre periférica, haptoglobina y lactato deshidrogenasa.
En la hiperbilirrubinemia conjugada predominantemente, se deben obtener enzimas hepáticas (aspartato transaminasa (AST), alanina transaminasa (ALT), gamma-glutamil transpeptidasa y fosfatasa alcalina), tiempo de protrombina y albúmina.
Pruebas adicionales, como:
- Pruebas de embarazo.
- Nivel de paracetamol.
- Serologías para hepatitis o trastornos autoinmunes.
- Pruebas radiográficas ultrasonido generalmente de primera línea, costo más bajo, falta de exposición a la radiación y sensibilidad para cálculos biliares.
- Tomografía computarizada.
- Colangiopancreatografía por resonancia magnética y colangiopancreatografía retrógrada endoscópica.
- Biopsia de hígado a la espera de los resultados de las pruebas iníciales y la sospecha de etiología.
Tatamiento
El tratamiento para la Hiperbilirrubinemia depende completamente de la causa subyacente. Una vez que se ha establecido un diagnóstico, se puede iniciar el curso de tratamiento apropiado. Ciertos pacientes requerirán hospitalización, mientras que otros pueden ser tratados como pacientes ambulatorios en el hogar.
- En ciertas personas con Hiperbilirrubinemia, el tratamiento consistirá en atención de apoyo y se puede manejar en el hogar. Por ejemplo, la mayoría de los casos de hepatitis viral leve pueden tratarse en el hogar con la atención de un médico y su supervisión (manejo expectante).
- El cese de alcohol es necesario en pacientes con cirrosis, hepatitis alcohólica o pancreatitis aguda secundaria al consumo de alcohol.
- La Hiperbilirrubinemia causada por drogas / medicamentos / toxinas requiere la interrupción del agente ofensor. En casos de sobredosis de paracetamol (Tylenol) intencional o no , puede ser necesario el antídoto N-acetilcisteína (Mucomyst).